指南是如果GFR < 60, 病人就应该推荐给肾脏科医生。 这些人很多实际上没有肾功不全。在加拿大,这些人被家庭医生送给肾脏科医生,说他们肾脏有问题。我告诉其中不少人,他们的肾脏没有问题。这些人进门愁眉苦脸,不知道肾脏怎么突然就出了毛病。出门又眉开眼笑。现在有的把标准降到30。30好像门槛高了一点,45差不多。
上面是针对门诊病人。住院病人,肌酐要升到多高,GFR要降到多低,才需要找肾脏科会诊?没有统一指南,各个医院或者各个医生,各个肾脏科医生,各自为政。在加拿大,我对同事说,肌酐没有升到3,别找我会诊。住院病人肌酐升高,一般是急性肾功不全(Acute Kidney Injury AKI)。大部分AKI, 病因清楚,治疗不困难。其他医生都可以对付。当肌酐达到3或者更高时,就涉及到是不是需要透析的问题。该不该透析,什么时候透析,不是其他医生所应该对付的。到了这个医院,肌酐1.4也可以找肾脏科会诊,肌酐2.5也可能透析。肾脏科医生来者不拒,会诊单一发出,一个小时不到就来了,一点没有我那么懒惰。
冠脉造影需要注射造影剂(Contrast)。有的病人用了造影剂后,肾功下降。以前叫Contrast induced nephropathy (造影剂引起的肾病),现在叫Contrast associated nephrology(造影剂相关肾病)。老名称认定造影剂和肾病有因果关系,新名词只是说两者相关而已。另外有一个术语叫”Contrast-induced AKI(CA-AKI),”(造影剂引起的急性肾损伤)。如果无法判断是其它原因引起的AKI,则可以说是CA-AKI.
造影剂对肾功的破坏作用,被不少医生,特别是放射科医生夸大了。但是也有没被吓倒的。 在加拿大,我经常送一些肌酐2-3的病人作冠脉造影。病人送给心血管医生前,先给他们打个电话,说这个那个病人肌酐是2.3, 2.6, 我已经给病人输了生理盐水。心血管医生说: 好吧,谢谢让我们知道。几乎所有这些病人,冠脉造影后都没有发生急性肾损伤。
心血管医生作冠脉造影,注意肌酐顺理成章。 但是这里的心血管医生,对于肌酐的痴迷(Obsession),让我迷惑和好笑。侃几个病例,前面几个不能算病例,只能算小故事。
病人 1: 一天,在走廊上碰到一个心血管医生。谈到我们一个共同的病人,因为心衰入院。我说:
“这个病人可以出院了。”
“这个病人肾功下降,不能出院。应该找肾脏科会诊。”他的表情很严肃。
“他的肌酐是多少?”我的印象中这个病人肾脏没有问题。
“1.7.”
“入院时肌酐多少?”
“1.4.”
我差点就笑起来。肌酐从1.4到1.7,没有什么临床意义。心衰病人利尿,血液浓缩,肌酐升高一点是正常现象,不是肾功下降。就算是肾功下降,那么一点点下降,毫无必要大惊小怪。这个心血管医生是温良恭俭让君子。我终于忍住没有笑出来。
病人 2:入院诊断慢性舒张性心衰急性加重。另一个心血管医生给病人上速尿静脉滴注,每分钟10毫克。我给他短信,说病人水肿并不严重,利尿太多可能导致低血压。第二天晚上,病人血压下降到82/44。值班医生停掉速尿,给病人输液。第三天早晨我知道以后,决定让病人出院。不然不知道病人还要被怎么折腾。查房,在走廊上遇到这个心血管医生。他不好意思,然后问我,能不能暂时不要让病人出院。因为病人肌酐升高,应该找肾脏科会诊。我说:他的肌酐升高零点几,是因为利尿太多,血液浓缩,他的肾脏功能并没有下降。他不再坚持,病人出院。我不想找肾脏科会诊。因为这个病人确实有心衰,虽然不重。有心衰就得上利尿剂,虽然剂量不能那么大。但是心血管医生和肾脏科医生,都不会上利尿剂,因为肌酐升高了。他们要保护病人的肾脏。没有利尿剂,病人水肿加重。肾脏科医生就来透析。透析对肾脏的损害,远远超过利尿剂。或者说透析就是抛弃了病人的肾脏。这时候,没有一个人想到要保护病人的肾脏,好像一透析就万事大吉。我不想让这个病人,一点点小毛病入院,被毁掉肾脏出院。
病人 3: 不稳定心绞痛入院。心血管医生两天还没有作冠脉造影。我给心血管医生一个短信,说这个病人最好尽早作冠脉造影。心血管医生说他要和我面谈。见面后他说:这个病人肌酐2.3。如果我写道病人可以作冠脉造影,他们就作。我本能地想拒绝。你是心血管医生,这个肌酐能不能作冠脉造影都不知道,不想承担责任,把球踢给我。心血管医生知道我在想什么。他接着说:如果我不写,他们就要找肾脏科会诊。他们知道我不喜欢会诊,但是没有别的选择。这么一说,我只好写了。我确实不像肾脏科医生来掺和。在我的逐日志上,我写道contrast associated nephropathy(CAN),发生率不高,大部分可以自行恢复。这个病人肌酐2.3,有可能发生CAN。但是这个病人严重不稳定性心绞痛,需要尽快作冠脉造影。即使有一点危险,冠脉造影的利,远大于弊。此外,可以静脉滴注生理盐水防治CAN。第二天病人作冠脉造影。
另一次,另一个心血管医生发短信问我,病人肌酐2点几,能不能作冠脉造影。我回短信说:我不能决定,该你们决定。我不想留下文字把柄。一两个小时后在走廊上碰到他,感到最初的回答太生硬。我对他说:我认为是可以作的,但是在冠脉造影前后输生理盐水。
以后对肌酐高一点的病人,心血管医生好像不再那么小心翼翼,作冠脉造影越来越多,输生理盐水也好像成了常规。
病人4,男,80多岁。过去史:高血压,高血脂,糖尿病40年。冠心病,多年前好像发生过心肌梗塞。病人经常呼吸困难,好好坏坏。有时候突然发作呼吸困难,但是十几分钟半小时就缓解。总的说来,身体不错。
一天去商店买东西,天气很热,现在天气都热。转了半个多小时,开始呼吸困难。回到家里,呼吸困难继续加重。没有一点胸痛。终于去当地医院。急诊室一查: 肌钙蛋白是15(正常0.01),肌酐1.6 mg/dL (141mmol/L),胸片典型的肺水肿。赶快送到这里,收进心脏ICU.
第二天我接手。先在计算机上查了一下资料。化验没有什么变化,除了肌酐从1.6升到2.01。这不是什么大问题,病人入院就给了速尿静脉注射, 60毫克每天两次。病人入院后12小时左右,排了1000多尿。大概是血液相对浓缩,使肌酐稍微升高一点,并不表示肾功下降。病人脑钠肽是5700 (这个年龄正常是700 左右)。
看了一下当地医院的胸片,弥漫性肺水肿,特别是左肺。 当地医院还作了一个肺脏CT,没有报告。把CT看了一下,不像是典型的肺水肿。双肺后半部分,像是大片的毛玻璃样浸润。搞不清楚这是什么病变。也许是肺水肿。病人作CT时平躺,水分都沉积在后半部分。也许是什么免疫性病变。看到这种浸润我就胆战心惊。以前遇到几个有这种毛玻璃浸润的病人,一半都死了。
查房,病人说的病史和入院志差不多。查体:病人明显呼吸困难,说话喘气。肺上到处是湿罗音。下肢只有1+水肿,另外还有一点慢性蜂窝组织炎。
我想,诊断显而易见。大面积心肌梗塞,导致心衰。心衰导致肺水肿呼吸困难。
治疗: 继续用速尿(Lasix) 60毫克静脉注射每天两次。上标准的抗心肌梗塞药阿司匹林, 波立维(Plavix), 高剂量它仃,血管紧张素转换酶抑制剂,硝酸甘油,吗啡,静脉滴注肝素。这些我以前经常教实习生医学生记住的东西,这里几乎没有一个医生可以开全,心血管医生也不例外。虽然每个心血管医生都要写下:GDMT(guideline-directed medical therapy 指南指导的药物治疗),好像写下这几个字母,药物就标准了。
更重要的治疗是,这个病人应该马上作冠脉造影安支架,重新开通堵塞狭窄的冠状动脉,救活正在死亡的心肌,让心脏功能恢复正常,或者至少改善心脏功能。从而消除肺水肿,治疗呼吸困难呼吸衰竭。
问了一下护士。护士说心血管医生已经查了房。决定当天不作冠脉造影,因为肌酐升高。准备找肾脏科医生会诊。在医生的通信app 上找不到这个心血管医生。找到他的Nurse practitioner, 让她告诉心血管医生,给我打个电话。心血管医生电话打过来。我说:这个病人主要的病因是心肌梗塞。只有赶快冠脉造影,消除心肌缺血,才能治疗所有其它异常,特别是呼吸衰竭。肌酐升高一点不是问题。肌酐升高甚至不是因为肾功下降,只是血液浓缩了一点。他回答说这个病人严重呼吸困难,需要控制了以后,才能作冠脉造影。我想也有道理。病人呼吸困难那么严重,不可能平躺,无法作冠脉造影。
我说,好,我就给他上速尿静脉滴注。他说,能不能找肾脏科会诊,作透析。这个医院的医生,好像个个都是,肌酐升高一点就想到透析。难以理解。我说:这个病人完全没有透析的指征。速尿就可以利尿。速尿不行,再来透析也不迟。他不再说话。我说:我就上速尿滴注了。他说行。意思我要开就开,他是不会开的。打完电话,马上开速尿静脉滴注, 每小时10毫克。
这个病人入院时已经上了抗菌素。他没有明显肺炎迹象。不过,病情那么重,就继续用吧。另外,想到肺上的毛玻璃样浸润,万一病人真有自身免疫性疾病呢。决定上皮质激素,地塞米松 10毫克,静脉注射每天两次。这是中等剂量。
下午5点左右,查了一下病人情况。8个小时不到,已经利尿2000多毫升。 但是病人需要氧气,从每分钟6L增加到40L。再去看了一下病人,发现他比早晨重多了。急性病容,昏昏欲睡,几乎没有力量说话。
我想,利尿那么多,病情不但没有改善,反而加重,究竟是什么病因?
下午还看了一下心脏超声波报告。射血分数是55%, 病人没有心衰, 至少心衰不严重。但是有严重的主动脉瓣狭窄。不过,主动脉狭窄不应该是这次肺水肿的病因。因为主动脉狭窄不是一两天就形成的。此外,长期主动脉狭窄的危害就是心衰,而病人心脏射血分数正常。但是脑钠肽那么高,不是心衰又是什么?也许是肺脏的毛病,肺脏病变导致右心室右心房扩张,导致脑钠肽增加。
如果不是心衰不是肺水肿。呼吸衰减的病因又是什么?肺炎也不象。就算病人有肺炎,也不会引起那么严重的呼吸困难呼吸。肺上的毛病,也许真的是自身免疫性疾病。但是自身免疫性疾病疾病怎么会突然发作,没有一个过程?想拿想去,决定按自身免疫性疾病治疗。把地塞米松的增加到20毫克每天两次。同时继续静脉滴注速尿,因为不能完全排除心衰,而且确实有肺水肿。
下完医嘱就走了。不知道这个病人会往哪个方向发展,我认为他会加重,也许不能活着出医院。
晚上10点钟左右,又查了一下。发现病人氧气需要量从每分钟40升降到10升,虽然还是很高的氧气流量,但已经好多了。病人那时候已经排了差不多4000毫升尿。我想足够了。矫枉过正引起脱水,也可能加重病情。停止静脉滴注速尿,改成30毫克,静脉注射6小时一次。速尿一般可以静脉注射12小时一次。我想把速尿注射次数多一点,每次剂量少一点。这样利尿相对均匀,不是大起大落。不过,这都是想当然,没有实验依据。
第三天早晨到医院,首先查这个病人。还是需要10 L氧气,好像没有继续改善。肌酐2.0,没有降低,但是没有增加。利尿那么多,肌酐没有增加,肾功没有下降。似乎反常。因为利尿多,血液减少,肾脏灌流减少,肾小球滤过减少,肌酐会增加。但是从另一方面说。体内液体太多,扩张心脏,前负荷太高,心肌收缩力下降。利尿后,心肌牵张程度回到理想位置,心脏收缩增强。心输出量增加,肾脏灌流增加,至少不下降。肾小球滤过率也不至于下降,肌酐不至于增加。
查房,发现病人完全变了一个人,没有多少呼吸困难,精神很好,情绪也好。出乎意料,
搞不清楚是我作对了什么,让他恢复这么快。还是他健康健壮,自己恢复了。
病人呼吸好转,心血管医生还不想马上作冠脉造影,说要让病人再恢复一点。心血管医生大概也不知道病人为什么好转,更不知道第二天下午的惊险。心血管医生在他的逐日志上,不断重复病人可能需要CRRT(Continuous renal replacement therapy 连续性肾脏替代治疗,即持续性缓慢透析)
心血管医生开始给病人输生理盐水,每小时70毫升。这是肾功不良病人,作冠脉造影前常用的预防措施,防止造影剂使肾脏功能进一步下降。方法虽然简单,但这是唯一有效的方法。不过,这个病人既然在利尿,意味着体内水分已经够多。不需要输液。 如果真要补液,至少首先要停止利尿。
我想,这些医生都是机械性思维。只要肾功不良,冠脉造影前都要输液,不管病人具体情况怎么样。一边想着要透析,一边又要输液,似乎意识不到两者相互矛盾。我条件反射地想要停止输液,又想最好是建议他停止。最后想,什么多别作吧,继续输液,继续利尿。保持尿液量在我需要的范围内就可以了。
第四天,病人作了冠脉造影,发现左冠脉主干(Left main) 70% 狭窄, 左前降支(LAD) 100%堵塞。心血管医生没有安支架,找胸外科会诊,说病人应该作搭桥手术。一般而言,左冠脉主干狭窄,是搭桥手术的指征。因为左冠脉太短,不好安支架。不过,现在技术改进很多,支架也改进很多,左冠脉主干也可以安支架。看心血管医生有没有本事。
第五天,胸外科会诊,说病人心衰还很严重,又服了波立维, 不能作手术。心血管医生又决定安支架。他们在那里来来回回。 病人继续改善,需要氧气从10 L降到6 L.
第六天,另一个心血管医生准备安支架。早晨他去看了病人,问这个病人怎么没有透析。我回答说:病人不需要透析。要想排尿,速尿就够了。他又说:病人仍然呼吸困难,他要取消安支架。
这个病人是不是马上安支架,我已经不太在乎。开始的时候,我想尽快安支架,希望开通冠脉血流,让缺血的心肌恢复功能,纠正并且防止心衰,同时消除呼吸困难。但是病人心脏超声波,射血分数是50%,可以说正常。另外我认为病人的呼吸困难不仅仅是心衰所致。病人没有安支架,利尿加皮质激素加抗菌素,病人已经恢复得多不多了。另外,托了这么几天,要死的心肌也死的差不多了。安支架也挽救不了多少心肌。
虽然我不在乎是不是赶快安支架,我感到这第二个心血管医生不了解情况,肤浅的查了一下病人,走马观花看了看他们心血管医生的逐日志,就认为病人没有透析,就不能安支架。我认为应该让他了解情况,他自己可以决定。我打电话过去,把病人几天情况描述了一下。我说;这个病人现在就是最好的状态,或者说我们能让他达到的最好状态。病人不能利尿太多,否则脱水,造成肾功不良加重。我说,我想让他了解这些情况,安不安支架自然由他决定。过了半小时,他来短信,说重新检查了病人,决定安支架。
这时候我才想起,病人早晨看起来似乎有点急性病容,主要是因为他想到要安支架,精神紧张。这可能让第二个心血管医生产生错觉,以为他病情严重。
病人当天安了支架。又住了两天,我把利尿剂从静脉注射改为口服,停掉地塞米松。病人出院。
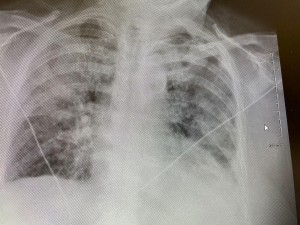 这是在当地医院的胸片。转过来前照的。看起来像是肺水肿,又像是肺炎。因为阴影主要在上中叶。
这是在当地医院的胸片。转过来前照的。看起来像是肺水肿,又像是肺炎。因为阴影主要在上中叶。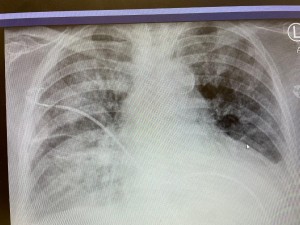 这是这里入院第一天的胸片,看起来像是心衰肺水肿。但是左肺的浸润还是上面多。不过,不能只是看浸润的位置来判断是心衰还是肺炎。因为胸片往往是病人平卧时照的,就是心衰肺水肿,浸润不一定在肺下叶,而是从上到下均匀分布。说不定上部还多一点,看病人卧位什么部位最低。
这是这里入院第一天的胸片,看起来像是心衰肺水肿。但是左肺的浸润还是上面多。不过,不能只是看浸润的位置来判断是心衰还是肺炎。因为胸片往往是病人平卧时照的,就是心衰肺水肿,浸润不一定在肺下叶,而是从上到下均匀分布。说不定上部还多一点,看病人卧位什么部位最低。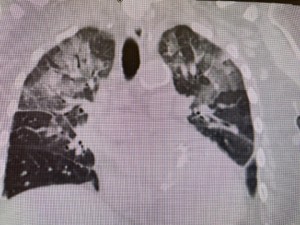 这是病人在当地医院作的CT。 肺脏后部看起来像是毛玻璃浸润。看到这种浸润我就胆战心惊。病人往往凶多吉少。不过,这个病人的毛玻璃浸润不算典型。浸润相对均匀,也可能是肺水肿。
这是病人在当地医院作的CT。 肺脏后部看起来像是毛玻璃浸润。看到这种浸润我就胆战心惊。病人往往凶多吉少。不过,这个病人的毛玻璃浸润不算典型。浸润相对均匀,也可能是肺水肿。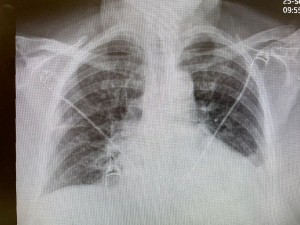 入院第四天的胸片,肺水肿几乎完全消失。
入院第四天的胸片,肺水肿几乎完全消失。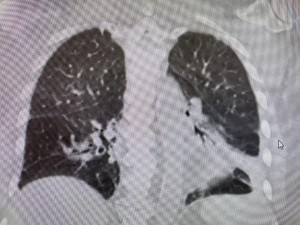 第七天的CT,肺脏后部的浸润几乎完全消失。如果是自身免疫肺脏炎症,如Cryptogenic organzing pneumonia,浸润不会这么容易,这么快就消失。
第七天的CT,肺脏后部的浸润几乎完全消失。如果是自身免疫肺脏炎症,如Cryptogenic organzing pneumonia,浸润不会这么容易,这么快就消失。病人一周左右基本恢复,病因究竟是什么?什么药物起了主要作用?
心衰—速尿的功劳?疑点很多。 1. 综合所有资料,病人呼吸困难不像是单纯的心衰肺水肿所致。特别是心脏射血分数50%。 2. 6-7个小时利尿利了2000 多毫升尿,病人症状不但没有改善,反而急剧加重。
自身免疫—地塞米松的功能。地塞米松剂量增加,当天晚上病人开始缓解。但是,CT 不是典型的自身免疫性肺部严重疾病,浸润消失太快。停了地塞米松后,病情没有反复。
肺炎—抗菌素的功劳?这个可能性最小,大部分肺炎不至于引起呼吸衰竭。如果是,也不会用了一两天抗菌素就基本恢复。
这个病人的呼吸衰竭,大概主要还是心衰所致。病人恢复,速尿起了主要作用。为什么利尿2000 多毫升,症状反而加重?也许病人一直在加重。利尿2000毫升还不够。当天晚上利尿总共4000 多毫升,终于起了作用。病人可能有轻微的肺炎,地塞米松消除炎症,大概帮了一点忙。
临床充满不确定性。这个病人,到最后,我还是没有肯定的结论,肯定的诊断。不少医生犯的错误,就是太肯定,太自信,缺少怀疑和自我怀疑。
这个病人主要是心脏问题,可以说是心血管医生的一亩三分地。两个心血管医生除了冠脉造影,安支架外,基本是没有插手,都是我在开药,调整利尿剂,上激素。我建议什么,他们也采纳,我很感激。如果他们坚持照他们想的作,特别是找肾脏科医生会诊、透析,病人说不定就是另外的结局。但是两个心血管医生,加上他们的Nurse practitioners, 每天都在逐日志写要透析,需要CRRT。虽然速尿利尿效果那么好,虽然肌酐只是从1.6升到2.01,那么一点增加微不足道,没有什么临床意义。如此沉迷于一两个数字,这种思维方式,难以理解。医生治疗的是整个病人,不是一两个数字。数字只是参考,不是治疗的目标。病人是树林,不是一颗两颗树。盯着一两棵树,就可能迷失在森林里,找不到出路。此外,对于肾脏病学,这些心血管医生几乎没有一点常识。
这里几乎所有的心血管医生,都是君子。和他们大部分人都吵过架,现在意见不同,可以交流,我可以说服他们。我也输过几次,因为发现他们是对的,至少有指南作依据。
临床分科越来越细。优点是专科医生精通自己的业务。就那么一点点行医范围,不精通说不过去。缺点对不是自己专科的业务,几乎像老百姓一样懵懵懂懂。当年作Fellow 的时候,医院内科各个专科的医生,除了干自己专科外,还要轮流转大内科,不至于忘了其它专科的业务。即使不像专科医生一样对各个专科那么精通,也不至于一窍不通。错误的行医反而成了习以为常,公认的正确的行医。